ある産婦人科医のひとりごと: 周産期医学
Neonatal Cardio-Pulmonary Resuscitation
日本版救急蘇生ガイドライン2010に基づく新生児蘇生法テキスト改訂第2版、監修:田村正徳、2011年1月刊行
2010 新生児の蘇生法アルゴリズム図
● はじめに
新生児の約10%は、出生時に呼吸を開始するために何らかの助け(呼吸刺激や吸引など)を必要とする。さらに、新生児の約1%は、救命のために本格的な蘇生手段(人工呼吸、胸骨圧迫、薬物治療、気管挿管など)を必要とし、適切な処置を受けなければ、死亡するか、重篤な障害を残す。
すべてのハイリスク児の出生予知は不可能であり、またまったく順調な妊娠を経過した場合でも、子宮外生活への適応障害が突然出現することもまれではない。
新生児仮死は、バッグとマスクを用いた人工呼吸だけで90%以上が蘇生できる。さらに胸骨圧迫と気管挿管まで加えれば99%蘇生できる。
現在、ほとんどの分娩が医療機関内で行われ(日本では99.8%)、分娩に関与するスタッフは非常に限られているので、新生児を取り扱うすべての医療従事者(小児科医、産科医、助産師、NICU看護師など)が新生児蘇生法に習熟すれば、その意義は非常に大きい。
わが国では、日本周産期・新生児医学会を実施主体として、新生児蘇生法普及事業が展開されている。新生児蘇生法の講習会として、「一次」コース(B コース)、「専門」コース(A コース)、「専門」コースインストラクター養成講習会(I コース)が開催され、コース修了者を学会が認定している。修了認定者が活動する領域に応じて、適切なコースを選択することが望ましい。
「すべての周産期医療関係者が標準的な新生児救急蘇生法を体得して、すべての分娩に新生児の蘇生を開始することのできる要員が専任で立ち会うことができる体制を実現する」ことが新生児蘇生法普及事業の最終目標である。
● 一次性無呼吸と二次性無呼吸
一次性無呼吸の状態ではチアノーゼは著明であるものの、心拍数、血圧はむしろ上昇気味であり、この段階であれば呼吸刺激や吸引で容易に自発呼吸は再開する。
あえぎ呼吸は一次性無呼吸の後に数分で出現するが、あえぎ呼吸では十分な換気はできず、心拍数、血圧は徐々に低下していく。
二次性無呼吸では血圧、心拍数とも低下しており、この段階では気道開通や呼吸刺激、酸素投与のみでは児は回復せず、人工呼吸を含めた積極的な蘇生が必要である。
一次性無呼吸は刺激で回復が可能であるが、二次性無呼吸では高度のアシドーシスに陥っており、呼吸回復は起こらず、人工呼吸を必要とする。
****** ステップ1
出生直後の児の状態の評価
以下の3項目を評価し、すべて問題なければルーチンケアを行い、もし異常があれば蘇生の初期処置を開始する。
出生直後のチェックポイント:
1. 正期産児か?
2. 呼吸や啼泣は良好か?
3. 筋緊張は良好か?
※コンセンサス2005では、さらに「羊水の胎便混濁の有無」をチェックして、羊水の胎便混濁があり、児に活気がなければ、口腔内吸引に加えて気管内吸引をすることになっていたが、コンセンサス2010では、出生時に蘇生処置が必要かどうかを評価するための評価項目から「羊水の胎便混濁の有無」は除外された。
****** ステップ2
ルーチンケア
出生時に特に問題のない児のルーチンケアとしては、低体温防止に努めながら、気道を開通する体位をとらせ、皮膚の羊水を拭き取ってから、皮膚色を評価する。
鼻や口の分泌物はガーゼやタオルでぬぐえばよく、必ずしも吸引は必要ない。(乱暴に咽頭を吸引すると、喉頭痙攣や迷走神経反射による除脈、自発呼吸調節開始の遅延をもたらすことがある。)
ルーチンケアのために母と児を分離すべきではなく、羊水をぬぐって皮膚を乾かした新生児を、母親の胸部に肌と肌が触れ合うように抱いてバスタオルなどで覆う方法には保温効果があり、また早期の母子接触は愛着形成にも有用であるが、スタッフによる注意深い観察が必要である。
ルーチンケア
・ 保温に配慮する
・ 気道を確保する体位をとらせる
・ 皮膚の羊水を拭き取る
以上の処置を行ってから、皮膚色を評価する
※ コンセンサス2010では、児のケアを母親のそばで行うということがはっきりと明記された。カンガルーケアも含めた母子関係への配慮が求められる。
****** ステップ3
蘇生の初期処置
出生直後のチェックポイントの3項目(正期産児、呼吸または啼泣、筋緊張)のうち、いずれかの項目に異常があれば蘇生の初期処置を開始する。
新生児心肺蘇生法の初期処置
1. 保温し、皮膚の羊水を拭き取る
2. 気道確保を行う
(気道確保の体位と、胎便除去を含む必要に応じての吸引)
3. 優しく刺激する
4. 再度気道確保の体位をとる
※ 胎便による羊水混濁があって、児に活気が無い場合に、MAS防止策としての出生後の気管内吸引はルーチン処置から外されたが、児の状態やスタッフの熟練度によっては実施してもよい。
****
1) 蘇生中の保温
① 蘇生処置はラジアントウォーマ上で行う。新生児の身体を乾いたタオルでよく拭く。
② 在胎28週未満で出生した新生児は、出生直後にポリエチレンのラップか袋で完全に首から下を包む。在胎28週未満の新生児では、分娩室の温度は最低でも26℃にする。
※ 出生直後にポリエチレンのラップか袋を用いる場合に、皮膚の乾燥を行うべきか否かに関するエビデンスはない。
2)気道開通(体位と必要に応じての吸引)
①仮死の徴候のある新生児は、直ちに仰臥位でsniffing position(においをかぐ体位)をとらせることで、気道確保を図る。肩枕(肩の下に巻いたハンドタオルやおむつを敷く)を入れると気道確保の体位がとりやすい。
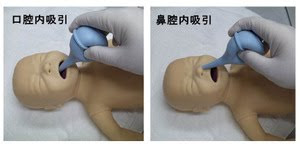
②この体位で呼吸が弱々しい場合や、呼吸努力があるにもかかわらず十分な換気が得られない場合は、気道の閉塞が考えられるので吸引を行う。吸引が必要な場合には、ゴム球式吸引器または吸引カテーテルでまず口腔を吸引し、次いで鼻腔を吸引する。
吸引カテーテルのサイズは、羊水の胎便混濁があった場合は太めの吸引カテーテル(12または14Fr)、羊水が清明な場合は正期産児で10Fr、低出生体重児では児の大きさに応じて8Frまたは6Frの吸引カテーテルを用いる。
出生後数分間に後咽頭を刺激すると、徐脈や無呼吸の原因となる迷走神経反応を引き起こすことがあるので、心拍モニターがされてない場合は、カテーテルを咽頭まで深く挿入したり、長い時間の吸引操作は避ける。
吸引操作は口腔内と鼻腔内を5秒程度にとどめ、激しくあるいは深く吸引しないように注意する。また、吸引に用いる陰圧は100mmHgを超えないようにする。
分泌物が少なく呼吸に問題がなければ、ルーチンに吸引する必要はない。
必要ならば気管挿管し吸引することを考慮してもよいが、活気が無い場合でもルーチンに気管内吸引をする必要はない。
羊水混濁の有無にかかわらず、児の口咽頭および鼻咽頭を分娩中にルーチンに吸引することは推奨しない。
3)皮膚乾燥と皮膚刺激
① 乾いたタオルで皮膚を拭くことは、低体温防止だけでなく、呼吸誘発のための刺激ともなる。児の背部、体幹、あるいは四肢を優しくこする。
② これで自発呼吸が開始されなければ、児の足底を平手で2~3回叩いたり指先で弾いたりする。背部をこすってもよい。
そして再度、気道確保の体位をとる。
肥満率をダウンさせる方法
児の出生後30秒を目安にここまでの処置を行い、その後児の状態を評価する。
※それでもなお十分な呼吸運動がなければ人工呼吸が必要である。自発呼吸を誘発させるための皮膚刺激に時間をかけすぎない。
****** ステップ4
蘇生の初期処置の効果の評価と次の処置
(パルスオキシメータ、酸素投与、人工呼吸)
1) 呼吸と心拍数のチェック
蘇生の初期処置(1)保温、(2)気道確保、(3)皮膚乾燥と皮膚刺激を行った後、その効果を判定するために、呼吸と心拍数をチェックする。蘇生や呼吸補助が必要な場合はパルスオキシメータ(経皮酸素飽和度SpO2モニター)を右手に装着する。
※ 肉眼的な皮膚色は評価項目から外された。
呼吸と心拍数をチェックし、自発呼吸なし(無呼吸、あえぎ呼吸)あるいは心拍100/分未満の場合は、直ちにバッグ・マスクを用いた人工呼吸開を開始し、パルスオキシメータを右手に装着する。30秒後に再評価する。
※ 心拍60/分未満でも胸骨圧迫から始まらない事に注意!
あえぎ呼吸は換気効果がほとんどないので、無呼吸と同じに解釈する。
心拍数の評価方法は、胸部聴診(聴診器で直接胸部の聴診を行って確認する)を第一選択とする。更にはパルスオキシメータでの心拍数の測定の方が正確である。
聴診する場合は、1分間脈拍数=6秒間の脈拍数 x 10倍
※ コンセンサス2005で第一選択とされていた臍帯動脈の拍動触知は、他の部位の触診よりは優れているが、心拍数を過小評価する可能性が高い。
2) パルスオキシメータの装着
酸素化の評価はパルスオキシメータの使用が強く推奨された。
蘇生や呼吸補助が必要な場合は、パルスオキシメータの新生児用プローブを動脈管の影響を受けない右手に装着する。
※ SpO2が不明の時は皮膚色で酸素化を評価するが、信頼性は低い。
3) 高濃度酸素投与の問題点
人工呼吸で蘇生を受ける児では、100%酸素は空気と比べ短期的予後に対し何ら利点はなく、第一啼泣までの時間を延長させる。
人工呼吸時に過剰酸素投与を回避するために必要なもの
・ パルスオキシメータ(必須)
・ ブレンダー(推奨)
4) 空気を用いたCPAPかフリーフローの酸素投与
初期蘇生の後に、自発呼吸があり、かつ心拍数が100/分以上の場合には、次に、努力呼吸と中心性チアノーゼの確認を行う。
※ 努力呼吸(陥没呼吸、呻吟、多呼吸)
・陥没呼吸: 吸気時に剣状突起部・胸骨下や胸骨上、肋骨間が陥没する呼吸。
・呻吟: 呼気時にウーウーと唸るような声を伴って呼吸する状態。
・多呼吸: 一般的に新生児の呼吸数は40/分前後のことが多い。これが60~100/分のときは多呼吸と考える。
※ 中心性チアノーゼは、口唇、舌、躯幹の色から判断するが、中等度以下は見落としやすい。(末梢性チアノーゼは正常でも数時間続くことがあり、特に処置は必要としない。)
両者共に認めなければ経過観察として蘇生後のケアを行う。
心拍数が100/分以上で自発呼吸がしっかりしているが、努力呼吸かつ中心性チアノーゼを認めた場合は、パルスオキシメータを右手に装着し、まずは空気を用いた持続的気道陽圧(CPAP)を行う。
※ CPAP: continuous positive airway pressure
Mask CPAP
圧マノメーターを見ながらCPAP圧を調節する。
5~6cmH2Oを目標(8cmH2Oをこえない)
空気によるCPAP管理がどうしても適応できない状況では、フリーフローの酸素投与を検討する。フリーフローの酸素投与も基本的には100%酸素は避け、酸素ブレンダー(酸素濃度調節器)を用いおおむね30%から60%程度の酸素濃度を目安に開始することが望ましい。
これらの処置を行った30秒後の評価によって、すべてが解消されれば蘇生後のケアへ、まだ努力呼吸と中心性チアノーゼが残っていれば人工呼吸を開始する。
努力呼吸のみ続く場合は原因検索とCPAPを検討する。中心性チアノーゼのみ続く場合はチアノーゼ性心疾患を鑑別する。
5) 人工呼吸
① 目標とするSpO2値
出生時、陽圧人工呼吸で蘇生を受ける正期産児に対して、蘇生は100%酸素ではなく、空気を使用して開始する。
効果的な人工呼吸にもかかわらず心拍数の増加が得られない場合やパルスオキシメータで示される酸素化の改善が不良な場合は、酸素の使用を考慮すべきである。しかし心拍数が100/分以上でかつ酸素飽和度が上昇傾向であれば、緊急に酸素を投与する必要はない。
目標とするSpO2値:1分60%以上、3分70%以上、5分80%以上、10分90%以上で、いずれも上限は95%とする。
酸素投与を開始した場合は、SpO2が下限値以上で上昇傾向にあれば、SpO2が95%に達しなくても、酸素投与をいったん中断してSpO2モニターで経過観察してもよい。
正期産児で心拍数が増加傾向でも100/分以上とならない場合や、パルスオキシメーターで示される酸素化が改善傾向でも目標値に達しない場合は、ブレンダーなどを用いた酸素と空気の混合ガスを使用する。その場合は、酸素濃度は30~40%で開始する。
酸素を使用した状況でSpO2値が95%以上あれば必ず酸素濃度を減量する。
人工呼吸開始後30秒の時点でも除脈(心拍数が60/分未満)が認められる場合や、酸素化の改善が受容できない場合は、高濃度酸素投与を行い心拍数が正常化するまでこれを続ける。
ブレンダー装置が利用できない場合は、リザーバーを装着しない自己膨張式バッグに酸素チューブを接続して人工呼吸を施行する。リザーバーがなければ、吸入酸素濃度は40%未満となる。それで目標SpO2値に達しない場合は、リザーバーを装着する。
② 人工呼吸の適応
蘇生の初期処置の後で、自発呼吸なし(無呼吸、あえぎ呼吸)あるいは心拍100/分未満の除脈の場合、もしくは、酸素投与やCPAP実施によっても努力呼吸と中心性チアノーゼが続く場合には、人工呼吸の適応となる。
※ 心拍60/分未満でも胸骨圧迫から始まらない事に注意!
※ 90%の仮死児はバッグ・マスクを用いた人工呼吸までの蘇生処置で回復するので、確実にバッグ・マスクを用いた人工呼吸を施行できる訓練をしておく。
③ 自己膨張式バッグ(self inflating bag)
過剰加圧防止弁がついており、一定の圧以上の高圧がかからないようになっている。また、特殊な閉鎖式の酸素リザーバーをつけない限り、90%~100%の高濃度酸素やフリーフローの酸素は供給できない。
リザーバー無しの自己膨張式バッグでは、吸入酸素濃度は最大でも40%である。
40%以上の吸入酸素濃度必要時は自己膨張式バッグにリザーバーをつける。
④ 流量膨張式バッグ(flow inflating bag)
フリーフロー酸素の投与が可能である。
熟練者では、児の肺の硬さを、バッグを押す手に感じることができる。
必ず圧マノメーターに接続し、換気圧をチェックする必要がある。
流量膨張式バッグに流す酸素の流量は、新生児では5~10L/分くらいが適量である。
バッグの事前チェック: マスクを手で覆ってバッグを圧迫して、バッグが適切に膨張するか、圧が十分に上がるか、リークがないか、圧マノメーターは機能しているかをチェックする。
⑤ Tピース蘇生装置の使用
ターポンスプリングがどこでloctedされますか?
Tピース蘇生器(T piece resuscitator)は、酸素源に接続して、あらかじめ設定された最大吸気圧(PIP)と呼気終末陽圧(PEEP)をかけることができる。圧の調節が容易かつ安全である。吸気時間も指で押す時間で自由に設定できる。
最大吸気圧(peak inspiratory pressure: PIP)
呼気終末陽圧(positive end expiratory pressure: PEEP)
⑥ マスク
丸型と鼻合わせ型の2種類がある。マスクは児の鼻と口を覆うが眼にはかからないサイズを選択する。クッション付顔マスクを用いると、顔に密着しやすくてマスク周囲からのリークが少ない。
親指と人差し指でCの字をつくり、マスクを顔に密着させ、中指で下顎を軽く持ち上げる(ICクランプ法)。
ICクランプ法の要点:
・ マスクは眼より下、顎より上できっちり鼻と口をカバーできるものを使用する。
・ 眼にかかると眼損傷を、顎より外に出てしまうとガス漏れを起こす。
・ 親指と人差し指を用いた"C"ではマスクを顔面に密着させることに注意する。
・ 肩枕を入れるとマスクを"C"で顔面に密着させるだけでもバッグ・マスク換気が容易となる。
・ 新生児では中指のみで下顎を引き上げる。下顎の骨の部分に中指をかけ、決して喉頭の軟らかい部分を圧迫しないようにする。
⑦ バッグ・マスクの実施法
片手で児の下顎とマスクを固定し、他方の手でバッグを加圧する。
通常、肩枕を使用して、頸部を伸展、頭部を後屈、下顎を拳上させる体位をとる。
出生直後の空気呼吸開始時には20~30cmH2Oあるいはそれ以上の高い圧と長めの吸気時間が必要とされることもある。しかし、効果的な換気かどうかは、圧を指標とするよりも児の胸部の動きの方が信頼できる。
人工呼吸の回数は40~60回/分(胸骨圧迫を併用する場合は30回/分)が必要である。
・ 経口胃内カテーテルの挿入
バッグ・マスクを長時間使用する時は、6~10Frのカテーテルを胃内に経口的に挿入留置し、胃内容を十分吸引したのちカテーテルの先端を開放にしたまま人工呼吸を行うと胃膨張が防止できる。
胃内に留置するカテーテルの長さの測定法: 鼻の付け根-外耳孔-剣状突起と臍の中間
・ バッグ・マスクができないとき
分娩が設備のないところで行われた場合(車中や一般家庭など)、緊急避難的に人工呼吸は呼気吹込み口対口鼻人工呼吸法を行う。すなわち、頭部後屈あご先挙上法で気道を確保し、術者の口で児の口と鼻を覆い、胸の動きを観察しながら術者の呼気を1~1.5秒かけて吹き込む。しかし感染のリスクがあるため、極力避けるようにする。
⑧ バッグ・マスクが無効なとき
・ バッグ・マスクのチェックポイント
約30秒間バッグ・マスクを用いた人工呼吸を行っても、自発呼吸が十分でなく、かつ心拍数が100/分未満であれば気管挿管を検討する。
しかし、90%の仮死児はバッグ・マスクを用いた人工呼吸までの蘇生処置で回復するので、あわてて気管挿管する前に、バッグ・マスクで人工呼吸の効果があがらない原因をチェックする。
バッグ・マスクで効果的な人工呼吸ができない原因
マスクが顔に密着していない
気道が閉塞している
バッグを押す圧が低い
バッグが破れている
流量調節弁が開放している
酸素や空気の流量が少ない
酸素濃度が低い
・ バッグ・マスクが無効で、気管挿管が不成功または実行不可能なとき
出生体重2000g以上、在胎34週以上の新生児においては、熟練者であれば、ラリンゲアルマスクエアウェイ(LMA)を使用する。
****** ステップ5
人工呼吸の効果の評価と次の処置(胸骨圧迫)
バッグ・マスクを用いた人工呼吸が適切に行われれば、通常は速やかな心拍数の増加とそれに引き続く皮膚色(酸素飽和度)、筋緊張、自発呼吸の改善がもたらされる。
・ 胸骨圧迫の適応
心拍数が100/分以上で、自発呼吸が認められれば人工呼吸は中止してよい。
心拍数が60/分以上100/分未満の場合は、バッグ・マスク人工呼吸を継続するとともに、人工呼吸が適切に行われているかどうか確認をする。また、気管挿管による人工呼吸を検討する。
約30秒間バッグ・マスク人工呼吸を行っても、心拍数が60/分未満であれば、人工呼吸に加えて胸骨圧迫を開始する。
・ 胸骨圧迫の方法
胸骨圧迫は胸骨上で両側乳頭を結ぶ線のすぐ下方の部分(胸骨の下1/3の所)を圧迫する。圧迫期は胸壁の厚さの1/3程度がへこむ強さで圧迫する。圧迫解除期にも指は胸壁から離さない。
方法には、胸郭包み込み両母指圧迫法(両母指法)と2本指圧迫法(2本指法)があり、通常は両母指圧迫法のほうが効果的であり術者の疲労も少ないので推奨される。
両母指法では、胸骨の下部1/3の所を両親指で圧迫する。他の指は背中に回す。圧迫期は胸壁の厚さの1/3程度がへこむ。
患者に対して術者の手が小さい場合、蘇生施行者が一人で人工呼吸と胸骨圧迫を行わねばならない場合、静脈路確保のために臍処置をする場合には2本指法が勧められる。
2本指法では、人差し指と中指(または中指と薬指)の2本で圧迫する。圧迫期は胸壁が1/3程度へこむ強さで圧迫する。圧迫解除期にも指は胸壁から離さない。床が軟らかいときは、もう一方の手を背中の下に入れる。
胸骨圧迫と人工呼吸の回数比は3対1の割合で行い、1分間に胸骨圧迫90回、人工呼吸30回の回数になる。胸骨圧迫の施行者が「いち、に、さん、バッグ、いち、に、さん、バッグ」と声を出してペースメーカーの役割を果たす。3回の胸骨圧迫と1回の人工呼吸を1サイクルとし、1サイクルは2秒で行う。
30秒ごとに6秒間だけ心拍数をチェックし、60/分以上を保持できるまで胸骨圧迫を続ける。
※ コンセンサス2010では、心停止が心原性であることがわかった場合は、胸骨圧迫と人工呼吸の比率をより高くすることを考慮してもよいことになった(例 15:2など)。
****** ステップ6
人工呼吸+胸骨圧迫の効果の評価と次の処置(薬物投与)
心肺蘇生を必要とする新生児の99%の児では、有効な人工呼吸と、これに同期した十分な深さと速度で行われた胸骨圧迫により改善が得られる。
心拍数が60/分以上に回復したら人工呼吸へ戻る。
0.2%以下という低い確率ではあるが、30秒間の有効な人工呼吸と、それに同期した十分な深さと速度で行われた胸骨圧迫を行っても、心拍数60/分未満が持続する新生児に対して薬物による蘇生が開始される。
1) 人工呼吸と胸骨圧迫による蘇生の効果の評価
30秒間の有効な人工呼吸と、これに同期した十分な深さと速度で行われた胸骨圧迫による蘇生の後には、60/分以上の心拍数の改善が得られたかどうかを評価する必要がある。
聴診器を用いた聴診で6秒間の心拍数を数え10倍し、1分間の心拍数とする。パルスオキシメータが装着されていて、きれいな波形がみられる場合はそこで表示される心拍数を採用する。
蘇生法に問題がないにもかかわらず、心拍数が60/分未満のままであれば、アドレナリンの投与を中心とした薬物投与を用いた新生児心肺蘇生が行われる。
メリーランド州からラスベガスまでの距離は何ですか
アドレナリンの静脈内投与が原則であるが、アドレナリンの経静脈投与が行えるまでのまでの次善の方法として、気管チューブを用いた経気管的投与、骨髄針使用による経骨髄投与を行うことができる。
2) 薬物投与経路
①臍帯静脈
・ 臍帯静脈は、新生児では最も早く確保でき、かつ薬物を直接静脈投与できる経路である。
・ 臍帯静脈カテーテルの挿入法: 清潔操作で挿入し固定する。臍帯の根元の周りをゆるく臍帯テープでしばる。メスで臍帯を切り、静脈を露出させる。静脈にカテーテルを挿入する。血液の逆流が確認できるまでカテーテルを進める。それ以上深く挿入しない(挿入長:2~4cm)。
薬物投与後は、全量投与するため生理食塩水でフラッシュする。
②挿管チューブ
挿管チューブは短時間に確保できる利点はあるが、薬物投与の信頼度においては静脈経路に比較して劣ると考えられており、経静脈投与に比べて多量の薬物を投与することを考慮しなければならない。
投与可能な薬物に制限があり、蘇生中に明確に挿管チューブから投与する薬物と、静脈投与する薬物を分けておく必要がある。
注入する薬剤(アドレナリンなど)によっては呼気CO2検出器が偽陽性になることがある。
③骨髄針
臍帯静脈挿入が容易でなく、術者に骨髄針の経験が十分にある場合には使用してよい。
経骨髄的に投与できる薬剤は経静脈投与に使用する薬剤すべてである。
④末梢静脈
循環が悪く末梢ライン確保が困難と判断されれば、速やかに他の投与経路を考慮すべきである。
薬物投与後は、全量投与するため生理食塩水でフラッシュする
3) 投与薬物
①アドレナリン(ボスミン®:0.1%アドレナリン)
● アドレナリンの適応:
以下の2段階の処置でも心拍数が60/分未満
1) 30秒の人工呼吸
2) 30秒の胸骨圧迫と人工呼吸
計60秒
※ 適切な換気が確立する前はアドレナリンの適応はない
● アドレナリンの投与経路:
第一選択: 静脈ライン(臍静脈または末梢ライン)
静脈確保されてない場合: 気管内チューブ
● アドレナリンの投与量:
経静脈投与: 10倍稀釈ボスミンを0.1~0.3mL/kg
経気管投与: 10倍稀釈ボスミンを0.5~1mL/kg
アドレナリンは、心臓の収縮力を高め、心拍数を増加させ、末梢血管を収縮させるために、冠動脈や脳を還流する血液を増加させる。
人工呼吸と胸骨圧迫をした後に、なお心拍数が60回/分未満である場合は、人工呼吸と胸骨圧迫に加えて、アドレナリンの投与を考慮する。
ボスミン1アンプル(1mL)を生理食塩水で10mLに稀釈して0.01%アドレナリン(0.1mg/1mL)に調整し使用する。
アドレナリンの投与経路は静脈ルートを第一選択とし、臍カテーテルを使用してもよい。
静脈内へは速やかに0.01~0.03mg/kg(10倍希釈ボスミンで0.1~0.3mL/kg)を投与することが推奨されている。薬物投与後は、全量投与するため生理食塩水でフラッシュする。
静脈ルートがすぐに確保できない場合は、同じ投与量を骨髄針の使用による経骨髄投与することも追加された。
気管挿管の上、気管内にアドレナリンを投与することも推奨されている。気管内投与量は0.05~0.1mg/kg(10倍希釈ボスミンで0.5ml~1mL/kg)とする。投与後は気管での吸収のために、速やかに人工呼吸を開始する。
誤投薬を避けるために、経静脈投与の10倍稀釈ボスミンは1mLの注射器に、また気管内投与の10倍稀釈ボスミンは10mLの注射器に吸って用意し、区別できるようにラベルを貼っておく。
投与後30秒ごとに心拍数をチェックし、心拍数が60/分未満であれば、3~5分ごとに上記範囲量の10倍稀釈ボスミンを投与する。
②循環血液増量剤
常位胎盤早期剥離、前置胎盤、臍帯からの出血、母児間輸血、双胎間輸血症候群などの病歴があり、また病歴は不明でも明らかな循環血液量の減少によるショックのために十分な蘇生の効果が得られていないと考えられる場合には、循環血液増量剤の使用を考慮する。
使用が推奨されている循環血液増量剤は生理食塩水で、その他、乳酸リンゲル液、O型Rh(-)の濃厚赤血球も使用可能である。
10mL/kgを臍帯静脈などから経静脈的に5~10分かけて投与する。反応が不良の場合はもう一度同量投与する。
失血の既往がない場合には、基本的には循環血液増量剤の使用は適応とならない。
他の原因検索を十分した後に失血が否定できない場合は循環血液増量剤を考慮してもよい。
③炭酸水素ナトリウム(メイロン®:8.4%炭酸水素ナトリウム)
十分な人工呼吸管理がなされているにもかかわらず、代謝性アシドーシスが明らかにあって、循環動態の改善を妨げていると考えられる場合には、炭酸水素ナトリウムの投与を検討する。
挿管チューブからの気管内投与は禁忌であり、必ず経静脈的に投与する。
4.2%炭酸水素ナトリウム(2倍希釈メイロン®)で、1回2~4mL/kgを、1mL/kg/分以上かけてゆっくり静注する。
****** ステップ7
気管挿管
1) 出生後の気管挿管の適応とタイミング
多くの症例は、肩枕を入れて気道を確保し、バッグ・マスクによって人工呼吸が可能なので、あわてて気管挿管する必要はない。
● 新生児の気道の解剖学的特徴:
・ 気道が大人に比べて絶対的に狭くて短いため、気道が容易に閉塞しやすい。
⇒気管挿管が難しい。
・ 声門が前上方(腹側かつ頭側)に位置していて喉頭展開しにくい。喉頭蓋も大きく垂れ下がっている。
⇒挿管時に頸部を過伸展してはいけない。肩枕を入れていた場合は、肩枕をとるか、頭の下に置く。
・ 喉頭蓋ごと喉頭鏡で持ち上げる。喉頭鏡を「てこ」にして展開してはいけない。
・ 舌が口腔の容積に占める割合が大きい。
⇒舌が原因となる気道閉塞もあり得る。挿管時はきちんと舌をよけないと挿管できない。
・ 輪状軟骨が唯一の硬いリングとなっており、その上部の組織は脆弱であるため容易に閉塞しやすい。
● 気管挿管の適応:
① 出生時のチェックポイントで蘇生が必要と判断され、胎便の気管吸引が気道開通の一つの手段として有効と考えられる場合
② 人工呼吸で良好な胸郭運動がない場合
③ 長時間人工呼吸が必要な場合
④ 人工呼吸が十分な臨床状態の改善に寄与していない場合(例: バッグ・マスク人工呼吸を30秒間行っても、まだ、心拍数が100/分以上に回復しない場合。人工呼吸だけでなく胸骨圧迫も必要な状態が長時間続く場合)。
⑤ 除脈に対してアドレナリンを投与したいのに、静脈アクセスが困難な場合の次善的なルートとして、経気管的にアドレナリン投与を行う場合。
⑥ 特殊な状態(先天性横隔膜ヘルニア、サーファクタント補充療法を要するRDSなど)
2) 気管挿管時に準備すべき物品
① 吸引器、口腔吸引チューブ(10Fr、12Fr、14Fr)、気管吸引カテーテル(5Fr、6Fr、8Fr)
② バッグ・マスク: 自己膨張式バッグ(酸素リザーバー)、流量膨張式バッグ(圧マノメーター)
③ 酸素(長時間人工呼吸する場合は加湿してある方が望ましい)
④ 喉頭鏡: 新生児では直型ブレードを使用する。
ブレード No.0(新生児用)、No.00(低出生体重児用)
⑤ 気管チューブ:内径2.0、2.5、3.0、3.5mmを用意する
⑥ 各種モニター:パルスオキシメータ、心電図、呼気二酸化炭素モニターまたは検出器、血圧計
⑦ スタイレット(任意):スタイレットの先端はチューブ先端より先に出してはならない
⑧ 経口エアウェイ
⑨ 新生児用聴診器
● 気管チューブのサイズと深さ
・ 気管チューブのサイズは予測体重に合わせて内径2.0~3.5mmのものを準備する。先端まで同径のものがよい。
・ 声帯指標線(気管チューブ先端から約1.5~2cm手前にある太いマーク)が声門にくるように挿入する。
・ 口唇からの挿入長(cm)は、体重(kg)+6cmが指標となる。
児体重2.0~3.0kgの場合のチューブサイズは3.0~3.5mm、挿入の深さは8.0~9.0cm。
挿管操作中は、心拍数低下、チアノーゼ増強などに十分注意し、無理な操作は行わず、バッグ・マスクで十分換気を行ってから実施する。20秒以内に挿管できなければ、再びバッグ・マスクで十分換気を行ってからトライする。
3) 挿管手順
① 操作は必ずパルスオキシメータ装着下で行い、バッグ・マスク換気による酸素化を十分に行う。
必要であれば、喉頭展開前に咽頭~喉頭の吸引を行う。
※ 胎便吸引で挿管による気管吸引が必要と判断した時と横隔膜ヘルニアの挿管は、バッグ・マスク換気をせずに挿管する。
② 挿管時の体位は、肩枕をはずすすか、タオルを後頭部に敷き、わずかに頸部を伸展したsniffing positionをとる。
③ 左手に喉頭鏡を持ち、右手で児の顔を保持し開口し、舌を口腔左側に押しやりつつ、喉頭を展開する。
④ 直型ブレードの場合は、先端はちょうど舌の基部の向こうで、喉頭蓋を押さえる位置までブレードを進める。
※ カーブ型ブレードを使用する場合は、喉頭蓋谷にブレードの先端を挿入する。
⑤ わずかにブレードを持ち上げ、喉頭領域を露出させるために舌を持ち上げる。ブレードを持ち上げるとき、ハンドルの柄と同じ直線方向にブレード全体を持ち上げる。(児の体軸に斜め45度を保ったまま、平行にブレードを拳上させる。)
⑥ブレードの先端が喉頭蓋を正しく押さえていれば、その下に喉頭が開いているのが見える。声帯が喉頭の両側に縦縞として、または逆位のV字として見える。
輪状軟骨に下方への圧力を加えることにより視野が改善する。
分泌物が貯留していて声門が見えにくいときは吸引する。
⑦ 気管チューブを挿入する。右手にチューブを保持して、新生児の右口角から挿入する。
声帯が開いたとき声帯指標線(チューブ先端から約1.5~2cm手前にある太いマーク)が声門にくるよう挿入する。
気管チューブの深さ: 口唇からの挿入長(cm)=体重(kg)+6cm
(例:体重2kg⇒8cm、体重2.5kg⇒8.5cm、体重3kg⇒9cm)
挿管操作は20秒以内とする。
⑧ 挿管後、チューブをしっかり右手で固定して注意深く喉頭鏡を抜去し、チューブをテープまたは固定器で固定する。
※ 20秒以内に挿管できなければ、再びバッグ・マスクで十分換気を行ってから再施行する。
4) 挿管手技がうまくいかない原因と対策
・ 喉頭鏡が十分深く挿入されてない場合:
⇒ブレード周辺に舌が見える
⇒ブレードをさらに進める
・ 喉頭鏡が深すぎる場合:
⇒ブレード周辺に食堂壁が見える
⇒喉頭や喉頭蓋が見えるまでゆっくりブレードを引きもどす
・ 喉頭鏡を口腔の片側から挿入した場合:
⇒ブレードの片側に喉頭の一部が見える
⇒そっと喉頭鏡を一側から中央部に移動させる
5) 挿管に関連した合併症
① 低酸素
② 除脈/無呼吸
③ 気胸
④ 舌、歯肉、または気道の打撲または裂傷
⑤ 気管、食道の穿孔
⑥ 気管チューブの閉塞
⑦ 感染
6) 気管挿管の確認方法
① 両側の胸部が同時に上下すること
② 呼吸音が両腋下部の肺野で同じ強さで聴取できること
③ 胃に空気の入る音が聴こえないこと
④ 胃部の膨張をきたさないこと
⑤ チューブ内に呼気による「水蒸気」が観察できること
⑥ 児の心拍・色調・活動性に改善がみられること。
⑦ 呼気のCO2をチェックする。(カプノメーター、カロリメトリー法)
⑧ 胸部X線写真で、気管チューブ先端が左右の鎖骨先端の中点と後側第2肋間(Th2)の中間にあること。
****** その他の新しい推奨
Ⅰ 出生児のその他のケア
1. 臍帯結紮のタイミング
ILCORのコンセンサス2010では、「合併症のない正期産児の出生では、 児娩出後1分から臍帯拍動の停止までのいずれかの時期 での臍帯結紮、あるいは最低1分以上の臍帯遅延結紮は 有益である。」として臍帯遅延結紮が推奨された。し かし、黄疸発症の多い日本では保留することとなった。
2. 母体発熱
母親の高体温によって新生児蘇生が必要となる可能性が ある。目標は正常体温を保つことであり、医原性の高体温は避けるべきである。
3. 帝王切開の分娩立ち会い者の要件
リスクのない児が正期産で区域麻酔下に帝王切開で娩出 される場合は、バッグ・マスク換気ができる人が立ち会う。
4. 倫理
蘇生の差し控え: 在胎期間、出生体重、先天奇形から早期死亡や受け入れがたい重篤な転帰がほぼ確実に予測されるときには、蘇生を差し控えるのは論理的である。
Ⅱ 蘇生後のケア
1. 低血糖(ブドウ糖)
新生児仮死による低酸素性虚血のリスクが高い児では蘇生後には血糖を測定し、低血糖があれば、ブドウ糖の静脈内投与を含むすみやかな対応
2. 低体温療法
正期産もしくは正期産に近い児(在胎週数36週以上)で、中等症から重症の新生児低酸素性虚血性脳症(HIE: Hipoxic-Ischemic Encephalopathy)の新生児に対して、低体温療法を行うことを推奨する。 全身冷却法と選択的頭部冷却法のいずれでもよい。 出生6時間以内に開始し、 冷却期間は72時間、深部体温を33~35℃に冷却し、少なくとも4時間はかけて復温する 。地域の周産期医療システムを通したプロトコールと追跡調査の協力システムによるべきである。
******
今回の改訂による主な変更点
1.出生直後のチェックポイントから「羊水の胎便混濁」が削除された。
2.ルーチンケアは母親のそばで行うこととなった。
3.羊水混濁があり児に活気がなくても、ルーチンに気管挿管、気管吸引を行う必要はない。
4.蘇生の初期処置を行なった後の臨床的評価は、呼吸、心拍数の二つで、肉眼的な皮膚色は評価項目から外され、代わりにパルスオキシメーターによるSpO2が加わった。
5.蘇生の初期処置を必要とする児は、心拍数、チアノーゼの評価のためにパルスオキシメータの右手への装着が強く推奨された。
6.呼吸、心拍数に問題はなくとも、努力呼吸あるいは中心性チアノーゼを認める場合はパルスオキシメータの右手への装着が推奨され、処置の第一選択としては空気による持続的気道陽圧(CPAP)管理となった。CPAP管理ができない場合には、フリーフロー酸素投与を行うが、酸素の過剰投与には十分気をつける必要がある。
7.蘇生の初期処置後でも、呼吸、心拍数のどちらかに問題があれば、バック・マスク人工呼吸を行うが、正期産児や正期産近くの児では最初の人工呼吸は空気で行うことが推奨される。
8.人工呼吸と胸骨圧迫をしてもなお心拍数が60回/分未満である場合は、薬剤投与を考慮するが、骨髄針使用による経骨髄投与が追加された。また、気管内投与の場合のアドレナリン投与量が0.03~0.1mg/kgから0.05~0.1mg/kgと変更され、以前より若干投与量が多くなった。
9.生理食塩水などの血漿増量剤の投与は失血のある場合にのみ適応となり、その他の場合には、他の原因検索を十分した後に失血が否定できない場合のみに考慮となった。
10.蘇生を必要とした児の中で、中等度から重度の低酸素性虚血性脳症が疑われる児には、低体温療法が考慮されるべきとされた。そしてその場合は、地域の周産期医療システムを通したプロトコールと追跡調査の協力システムによるべきとされた。
******
今回の改訂に伴い新たに準備しなくてはならない機器(必須)、準備が望まれる機器(推奨)
1.パルスオキシメータ(経皮酸素飽和度モニター)とプロ―べ(必須)
2.圧縮空気の配管、あるいは、圧縮空気ボンベ(推奨)
3.酸素ブレンダー(酸素濃度調節器)(推奨)

























0 コメント:
コメントを投稿